Fernanda Paúl
BBC News Mundo
El sangrado comenzó a las 10 de la noche del sábado 22 de julio. Paula* (chilena, 30 años) estaba en su casa. Creyó que era su menstruación, pero al rato se asustó. Era demasiado el dolor y la sangre.
Decidió ir al hospital. Al llegar, los médicos le dijeron: “Tuviste una pérdida, un aborto espontáneo”.
Su sorpresa fue total. Nunca se esperó una noticia así.
Sus pastillas anticonceptivas le habían fallado y, una vez más, lamentó que ningún médico hubiera querido practicarle una esterilización quirúrgica, un anhelo que tenía desde los 18 años.
“Si me hubieran ligado las trompas, nada de esto hubiera ocurrido. No fue una experiencia grata y siento rabia porque llevo años buscando un profesional que me ayude a cumplir con mi deseo de no ser madre”, le dice a BBC Mundo en una entrevista realizada a solo días de haber tenido la pérdida.
Qué es y cuáles son sus requisitos
Paula representa a miles de mujeres en América Latina que no pueden acceder a la esterilización quirúrgica voluntaria, más conocida como “ligadura de trompas”.
Este procedimiento tiene una eficacia de más del 99% para prevenir el embarazo, lo que lo hace uno de los métodos disponibles más seguros.
La Organización Mundial de la Salud (OMS), de hecho, lo sitúa dentro de los pocos anticonceptivos “muy eficaces”.
Además, no afecta los niveles hormonales del cuerpo (como sí lo hacen otros anticonceptivos), lo que para muchas mujeres es una ventaja considerable pues no tiene “efectos secundarios”.
¿Cómo funciona la ligadura de trompas?
La esterilización femenina evita que los óvulos viajen por las trompas de falopio, que conectan los ovarios con el útero.
Esto significa que los óvulos de una mujer no pueden encontrarse con los espermatozoides, por lo que no puede ocurrir la fertilización.
Hay distintas maneras de bloquear las trompas, ya sea aplicando clips, anillos de silicona o atando o cortando un pequeño trozo de la trompa de falopio.
Es una cirugía relativamente sencilla que suele ser ambulatoria. Se hace a través de la laparoscopia.
Su principal diferencia con el resto de los métodos para prevenir el embarazo –como las píldoras, los dispositivos intrauterinos, el anillo vaginal, los parches o las ampollas inyectables- es que es permanente e irreversible.
Paula no quiere tener hijos. Es una decisión que tomó hace 12 años. "Nunca he tenido el deseo de ser mamá. Nunca he tenido esa chispa que dicen que aparece", dice.
Esto puede ser un importante beneficio para aquellas mujeres que decidieron no tener hijos porque nunca más tienen que preocuparse del tema: ni tomarse una pastilla diaria, ni cambiarse el dispositivo mes a mes, ni seguir gastando dinero en anticonceptivos.
Sin embargo, para muchos médicos es la principal razón que los lleva a abstenerse de practicarla.
Más aún si la mujer es joven y no ha tenido hijos.
Esto sucede incluso en países donde el acceso al procedimiento supuestamente está garantizado por ley.
Es el caso de Colombia, Argentina, Brasil, México o Chile, donde se considera un “derecho reproductivo”.
Con el fin de fomentar la maternidad y paternidad responsable, la mayoría de estos países plantea como requisito que la mujer sea mayor de edad, que realice la solicitud por escrito (firmando un consentimiento informado) y que antes del procedimiento sea expuesta a una consejería en salud sexual y reproductiva por parte del médico tratante.
Según médicos consultados por BBC Mundo, hay muchas mujeres a las que les cuesta adherir a tomar una píldora al día y por eso prefieren una solución más definitiva.
Pero, según las mujeres y expertos consultados por BBC Mundo, en muchas ocasiones lo anterior se traduce en una serie de trabas que hacen muy difícil el acceso a la ligadura de trompas.
Es el caso de Paula, quien manifestó su deseo a esterilizarse en 3 ocasiones, obteniendo siempre una respuesta negativa en la consejería entregada por su médico.
“La primera vez que lo solicité fue a los 23 años, en el sistema público chileno. El médico me dijo que no, que era muy chica, que aún no salía de la universidad, que iba a cambiar de opinión”, comenta.
“La segunda vez tenía 25 años y la respuesta fue la misma: que no tenía la madurez suficiente para tomar una decisión así. Y la tercera vez, hace solo 3 años, me cerraron la puerta tajantemente diciéndome que, si quería una ligadura de trompas, la fuera a pedir al extranjero”.
Su reciente embarazo, aunque fallido, la pone en alerta.
“Con los otros anticonceptivos siempre puedes fallar. Ese es el problema”, dice.
“Yo ya quiero olvidarme del tema. Y no puedo”, agrega.
Listas de espera
Uno de los mayores problemas con que se enfrentan las mujeres que quieren acceder de forma gratuita a este procedimiento son las largas listas de espera que hay en gran parte de las instituciones públicas de salud de América Latina.
Y es aún más compleja la situación para las mujeres que no tienen hijos.
“En el sistema público, las listas de espera son enormes y las mujeres sin hijos no son prioridad. Por eso, se les empuja a que se cuiden con otros métodos anticonceptivos”, comenta el gineco-obstetra Gabriel Zambrano, del Centro médico Itenü de Caracas, sobre la realidad en Venezuela que se repite en diversos países de la región.
El médico le da uin consejo a la mujer: GETTY IMAGES
En la mayoría de los países, el equipo médico tiene la obligación de darle consejo a la mujer que quiera realizarse una esterilización voluntaria.
De acuerdo con el último informe sobre planificación familiar de la ONU, la pandemia de covid-19 vino a agravar esta situación, reduciendo la disponibilidad y el acceso a los servicios de anticoncepción para las mujeres, especialmente los de acción irreversibles, como la esterilización.
La ONU afirma que la realidad es peor en países de ingresos medianos y bajos, y entre los más vulnerables.
De esta manera, la esterilización voluntaria termina siendo mucho más accesible para las mujeres que pueden pagar por ello de forma privada.
Es el caso de Amanda Trewhela, una chilena que a sus 34 años logró la esterilización después de solicitarlo durante 16 años.
“En el sistema público nadie me quiso operar porque era muy joven o porque no tenía hijos… Así que terminé en el privado. Y es carísimo. Esa es la mayor traba de todas”, dice a BBC Mundo.
Amanda tuvo que pagar 4 millones de pesos chilenos (US$4.800 aproximadamente).
“Te pueden decir de todo, los cuestionamientos son durísimos. Y uno tiene que enfrentarlos. Pero si no tienes la plata, se te va todo al suelo”, indica.
¿Sesgo de género?
Pero también hay un problema cultural.
Así lo asegura Francisca Crispi, médico, académica y presidenta del Colegio Médico de Santiago de Chile, que lleva años estudiando el tema de los derechos sexuales femeninos.
“En América Latina hay un tema de autonomía de las mujeres en la relación médico-paciente. El sesgo de que las mujeres no pueden tomar decisiones por sí mismas, de que son muy emocionales”, advierte.
“Hay una noción de que todas las mujeres deben querer ser madres y, si en ese momento no lo quieren, luego se van a arrepentir”, agrega.
En efecto, el gineco-obstetra Gabriel Zambrano afirma que “el mayor temor que tenemos es que la mujer se arrepienta… nosotros, los médicos, podemos ser acusados de cercenar la fertilidad de una paciente”.
Sin embargo, para las mujeres consultadas por BBC Mundo, ese miedo al arrepentimiento que tienen los doctores genera que muchas veces no se respete su derecho reproductivo y su libertad de decisión.
“Existe un juicio hacia las mujeres en el que nos infantilizan, nos hacen pensar que nuestras decisiones son apresuradas, sin pensarlas”, señala Paula.
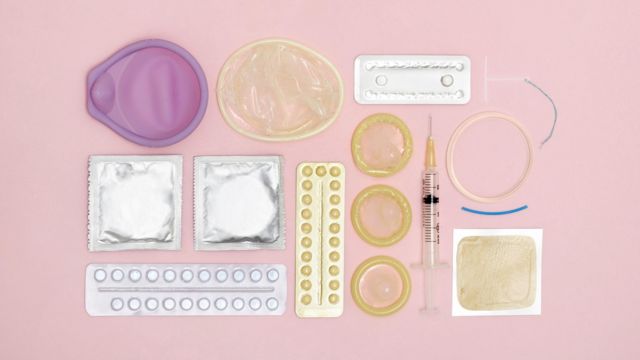
ANTICONCEPTIVOS: GETTY IMAGES
El tema de la esterilización femenina no es prioritario porque existen diversas alternativas para evitar el embarazo, explican los médicos.
A todo esto, se suman los argumentos religiosos.
“Hay centros que no brindan ciertas prestaciones de anticoncepción por motivos religiosos, aunque en este caso la objeción de conciencia no está normada”, dice Crispi.
Por otra parte, la académica asegura que, a pesar de que en muchos países la ley aclara que la mujer no necesita el consentimiento de su pareja para acceder a este procedimiento (es el caso de Argentina o Colombia, por ejemplo), la realidad es que aún hay centros de salud que lo piden.
“Tenemos muchos casos en que le piden la opinión a la pareja y eso termina transformándose en una gran barrera”, señala.
Paula recuerda que esa fue, justamente, una de las consultas que recibió cuando manifestó su deseo de ligarse las trompas.
“Es como si tu marido fuera dueño de tus decisiones. Es una mirada muy arcaica y patriarcal porque es una decisión personal”, dice.
En el caso de España, la situación parece ser diferente.
De acuerdo con el doctor José Cruz Quílez, presidente de la Sociedad Española de Contracepción (SEC), no hay cuestionamientos adicionales si una mujer no ha tenido hijos.
“Aquí si una mujer quiere ligarse las trompas, se le hace el procedimiento independiente de si ha sido madre o no”, explica.
“Es su derecho”, agrega.
Para Francisca Crispi, todas las barreras que existen en América Latina son problemáticas ya que la anticoncepción es “tiempo dependiente”.
“Si a una mujer se le niega, puede significar que tenga un embarazo no deseado en el corto plazo. Por lo tanto, me parece problemática esa negativa que hay hacia ciertos tipos de anticoncepción”, señala.
Lo anterior cobra aún más relevancia si se toman en cuenta las cifras de la ONU sobre embarazos no deseados: según el organismo internacional, entre 2015 y 2019, hubo 121 millones de este tipo de embarazos, lo que representa el 48 % de todas las gestaciones.
Laparoscopia GETTY IMAGES
La ligadura de trompas se hace a través de una laparoscopia. Suele ser un procedimiento relativamente sencillo y ambulatorio.
Algunos datos sobre la Laparoscopia:
Según la Organización de Naciones Unidas, la esterilización femenina es el método anticonceptivo más usado en el mundo.
De acuerdo con el último informe de planificación familiar, 219 millones de mujeres habían accedido a la esterilización femenina en 2020, lo que corresponde al 23% de las mujeres que usan anticonceptivos.
La esterilización masculina, en cambio, es mucho menor: fue practicada en 17 millones de hombres, lo que representa un 1,8%.
República Dominicana, El Salvador, México y Colombia son los países de la región donde la prevalencia de esterilizaciones femenina es más alta, según datos de la ONU.
“Por fin esto se acabó”
A dos años de esterilizarse, Amanda Trewhela asegura que se siente “tranquila y feliz”.
Recuerda que cuando entró a pabellón para que le hicieran el procedimiento se le acercó una matrona de unos 50 años para decirle algo que no olvidará nunca.
“Me dijo: ‘creo que es súper valioso lo que estás haciendo. No alcancé a pertenecer a tu generación que puede tomar estas decisiones. Yo nunca quise tener hijos, pero nunca nadie me quiso operar. Acá te voy a cuidar’”.
Amanda afirma que ahí entendió que ella era parte de una “comunidad de mujeres que convivimos con este dolor de las trabas, de los cuestionamientos, como si fuéramos emocional y hormonalmente débiles”.
Cuando se despertó de la operación, Amanda comenzó una nueva vida. “Sentí una tranquilidad infinita.
Pensé: ‘por fin esto se acabó’”.
Una realidad distinta vive hoy Paula.
Apenas recuperada de su reciente aborto, asegura que ya no le quedan energías para seguir intentando obtener una esterilización.
“Tal vez en unos años me tope con alguien que considere que ya tengo la edad razonable -y la madurez razonable- para que me liguen las trompas".
"Mientras tanto, mi pareja se va a hacer una vasectomía dado que a él no le ponen ningún problema ni le preguntan la edad o si ha tenido hijos o no”, indica, con evidente desazón.


